Dr. Nuño Cristina
Especialista en Oncología Radioterápica
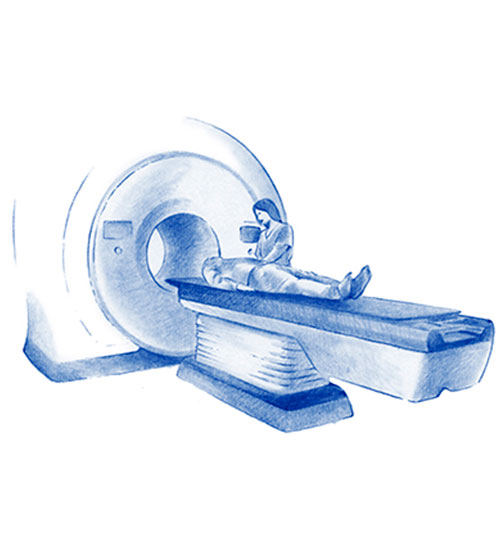
Parte fundamental del tratamiento multidisciplinar del cáncer, con capacidad de destruir las células cancerígenas e impedir que crezcan y se reproduzcan.
Es un tratamiento local, por tanto, sólo afecta a la parte del organismo donde se dirige.
Requiere tecnología muy compleja, tanto para la aplicación del tratamiento como para la preparación del mismo. Esta tecnología ha avanzado mucho en las últimas décadas permitiendo hoy en día ofrecer un tratamiento de radioterapia más preciso y seguro, disminuyendo en gran medida los posibles efectos secundarios derivados del mismo.
Un acelerador lineal genera una gran cantidad de energía (electrones). Estos electrones son acelerados colisionando con un blanco, resultando rayos X de alta energía. Estos rayos X se dirigen hacia una zona localizada de tratamiento y produce en las células tumorales lesiones a nivel del ADN y muerte celular, evitando así su reproducción y diseminación. Durante este proceso el paciente no ve, no huele, no siente la radioterapia, como muchas veces les decimos “se lo tiene que creer”.
Tampoco se va a casa con radiación en el cuerpo, por lo que tras el tratamiento puede estar con niños y embarazadas.
Generalmente se tolera bien y se realiza de forma ambulatoria. Aunque es un tratamiento que requiere de varias sesiones, con las nuevas tecnologías y avances cada vez se realizan tratamientos de menor duración e igual eficacia.
La radiación al ionizar rompe las moléculas de ADN, dañando sus funciones, potenciando la muerte celular y destruyendo su capacidad de reproducirse.
Las células cancerígenas son ligeramente más sensibles a la radiación que las células sanas
Los tratamientos son programados con una precisión submilimétrica, con el fin de que las células afectadas sean las tumorales y reduciendo al máximo la dosis al tejido sano.
El 70% de los pacientes oncológicos necesitarán radioterapia.
La radioterapia trata el cáncer en su origen y el objetivo varía en función de cuándo se administra.
Los oncólogos radioterápicos deciden cuándo y cómo se administra la radioterapia para que sea más efectiva en el tratamiento de su enfermedad. Puede ser:
La duración del tratamiento desde que el paciente entra en la máquina hasta que sale suele ser de unos 20-25 minutos. Este periodo de tiempo incluye:
Esto quiere decir, que la irradiación en sí solo dura unos 2-5 minutos. Hay pacientes en los que por su estado físico el posicionamiento puede llevar más tiempo, o tumores que sufren modificaciones durante el tratamiento y por ello la verificación es más compleja.
El tratamiento siempre es individualizado, es decir, cada enfermo tendrá su tratamiento específico, distinto al de otro paciente.
Administrar radiaciones ionizantes con fines terapéuticos exige de un procedimiento clínico y técnico laborioso.
Tras la primera consulta con el médico radioterápico donde se le ha explicado al paciente su tratamiento, comienza la preparación para el tratamiento de radioterapia que tiene varias fases:
Planificación:
Consiste en determinar la dosis y la forma de administrar la radiación.
La elección del mejor plan de tratamiento para cada paciente es evaluada de forma conjunta por el oncólogo radioterápico y los radiofísicos.
El oncólogo radioterápico delimita el volumen de tratamiento y determina la dosis que debe llegar a dicho volumen. También se definen las estructuras sanas adyacentes para protegerlas y asegurarse que reciban la mínima dosis posible y siempre dosis que puedan tolerar bien.
El radiofísico, se encarga de distribuir la dosis prescrita por el médico, es decir, determina las características del haz de radiación para ese tratamiento en concreto para que cumpla los requisitos determinados por el radioterapeuta.

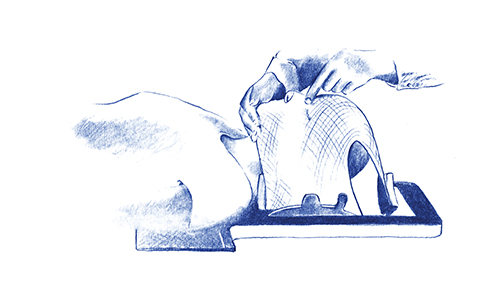
Simulación:
En primer lugar, determinamos qué posición es la más adecuada para llevar a cabo el tratamiento.
Una vez definida la posición, inmovilizamos al paciente, con ayuda de distintos moldes, se alinea con unos láseres, se registran las coordenadas de posicionamiento exactas y se le realizarán unas marcas en la piel. Esto nos permitirán reproducir de manera exacta la misma posición durante las sesiones de tratamiento.
La TC es un escáner de planificación con la que obtenemos una imagen que permite al oncólogo radioterápico localizar y determinar la zona que se va a irradiar y la zona de tejido sano que debemos proteger de la radiación. La simulación se podrá hacer con PET-TC o solo con la opción de TC en función de la localización y el tipo de tumor.
Aplicación y verificación del tratamiento:
El objetivo es verificar que la simulación y la planificación son correctas.
Para la correcta verificación es necesario la realización de una prueba de imagen, para asegurar la correcta administración del tratamiento. Se realiza un TC que nos permite visualizar el tumor o la zona a tratar en ese momento y asegurarnos que no ha habido ningún cambio y que la dosis se dirigirá a la zona exacta.
Se realiza en la máquina donde vamos a realizar el tratamiento por lo que el paciente no tiene ni que desplazarse, simplemente continuar quieto en la posición establecida en la máquina.
El médico junto con los técnicos, verifica que los parámetros de tratamiento son correctos y que en la imagen no hay cambios nuevos y se da el visto bueno para la aplicación del tratamiento.

Antes, durante y después del tratamiento tu oncólogo te solicitará diferentes pruebas para comprobar la respuesta al tratamiento.
Puede ser:
Dependiendo del objetivo del tratamiento (curativo/paliativo) la respuesta esperada será más a nivel clínico de síntomas o nivel radiológico. La radioterapia al producir cambios en las células, no presenta un efecto inmediato, hay veces que incluso a los meses de tratarse, se continúa viendo reducción o cambios en el tumor.
Cuando lo que queremos conseguir es un alivio sintomático, entonces la respuesta la veremos al mejorar el dolor, ceder el sangrado o recuperar la funcionalidad.
Sin embargo, cuando la intención es erradicar o controlar la enfermedad, lo indicado es hacer una primera prueba de imagen (TC, RM o PET-TC) a los 2-3 meses de finalizar el tratamiento y comparar el tamaño o la actividad del tumor en relación con las pruebas previas al tratamiento. Después se realizarán controles posteriores con una periodicidad inicial de 3-6 meses para ver la respuesta al tratamiento. No está indicado hacer una prueba de imagen nada más terminar el tratamiento ya que es probable que se visualizara edema/inflamación y/o ausencia de respuesta en ese momento. Hay veces que la respuesta se ve durante el tratamiento y en los controles de imagen diarios previos a cada sesión ya se visualiza reducción del tumor.
A lo largo de nuestra vida estamos expuestos a múltiples tipos de radiaciones. La mayor parte de ellas son ambientales y provienen de fuentes naturales como el suelo sobre el que vivimos, el sol, el aire que respiramos, el agua y los alimentos que consumimos.
Todo servicio de radioterapia cuenta con medidas especiales de protección radiológica que aseguran que las dosis de radiación absorbidas son las mínimas para el personal el centro.
El personal que más contacto tiene con servicio de radioterapia está obligado a llevar un dosímetro que garantiza que las dosis de radiación absorbidas no son perjudiciales y están dentro de los límites establecidos
El acelerador sólo emite radiación cuando está en uso. Una vez que el paciente sale de la máquina, no se queda con radiación en el cuerpo y por tanto puede estar con niños y embarazadas sin riesgos.
El acelerador está en el interior de un bunker con paredes de hormigón de 1,5 m de grosor y que cumple con especificaciones técnicas muy estrictas, marcadas por el Consejo de Seguridad Nuclear, el cual verifica la instalación y da luz verde a su autorización la instalación por parte del Ministerio de transición ecológica.
Dentro del servicio de radioterapia hay un Comisión de garantía de calidad, encargado de hacer un plan de Garantía, de que se cumpla y de informar a las autoridades competentes de cualquier error.
El radiofísico comprueba continuamente que el estado de la máquina es el óptimo y que no hay ningún riesgo.
A su vez, nuestro acelerador está monitorizado desde su fábrica en Madison EEUU.
Dr. Nuño Cristina
Especialista en Oncología Radioterápica
Dr. Trigo, José Manuel
Director de Oncología, Investigación e InnovaciónDedicación Clínica en Cáncer de Pulmón.
Dr. Cortés-Funes, Hernán
Presidente de HC Marbella
Especialista en Oncología Médica
Dr. Jiménez Rodríguez, Begoña
Especialista en Oncología Médica
Dedicación Clínica en Cáncer de Mama y Ginecológicos
Dr. Villatoro Roldán, Rosa Mª
Especialista en Oncología Médica
Dedicación Clínica en Tumores del tracto genitourinario
Sarcomas de partes blandas
Dr. Llácer Pérez, Casilda
Especialista en Oncología Médica
Dedicación Clínica Tumores Digestivos y Cáncer de Colon
Dr. Sedano Ferreras, Paula
Especialista en Oncología Radioterápica
Dr. García Baltar, José Antonio
Especialista en Radiofísica Hospitalaria
Dr. Ponce Aix, Santiago
Especialista en Oncología Médica
Dedicación Clínica en Cáncer de Pulmón
Medicina de precisión
Inmunoterapia del cáncer
Dr. Bennis, Mohamed Hassan
Especialista en Oncología
Dedicación Clínica en Linfomas
Tfno.: +34 952 908 628
+34 609 148 799
952908898 Oncología
951829947 Ginecología